消化器内科 GASTROENTEROLOGY
消化器内科について

当院の消化器内科では、腹痛や便秘、下痢、吐き気・嘔吐といった消化器に関わる症状に対して、消化器内視鏡専門医や消化器病専門医が診察・検査・治療を行っています。
軽い症状と思っていたものが、実は胃がんや大腸がんといった重篤な疾患のサインであるケースも少なくありません。これらの疾患は、胃カメラ検査や大腸カメラ検査で早期発見が可能であり、早期治療が重要です。
気になる症状がある場合は、お早めに当院へご相談ください。
発熱等の症状のある患者様へのご案内
当クリニックでは発熱や頭痛・咽頭痛などの風邪症状のある患者様の受診をご遠慮いただいております。
コロナやインフルエンザの抗原検査は行っておりませんのでご了承ください。
安心した環境で内視鏡検査を受けていただくため皆様のご理解とご協力をお願いいたします。
消化器内科で
よくある症状
以下のような症状が続いている場合、消化器系の疾患が隠れている可能性があります。早期の対応が重要となるため、早めに当院までご相談ください。当院では、胃カメラ検査や大腸カメラ検査を行っており、粘膜の状態をその場で詳しく確認できます。幅広い消化器疾患に対応しておりますので、不安な症状があればお気軽にご来院ください。
当院で対応可能な疾患
咽頭
- 咽頭ポリープ
など
胆のう
- 胆のう結石
- 胆のうポリープ
- 胆のうがん
など
肝臓
- 膵嚢胞
- 慢性膵炎
- 膵がん
など
当院の消化器内科の特徴
アクセス良好
当院は、JR横浜線「町田駅」より徒歩3分、小田急小田原線「町田駅」より徒歩6分とアクセスの良い場所にありますので、お気軽にご相談ください。
24時間WEB予約に対応
当院では、24時間いつでもご利用いただけるWEB予約システムを採用しております。待ち時間の短縮や来院時間の分散により、院内での混雑を避け、感染症の予防にも繋がりますので、是非ご利用ください。
経験豊富な専門医による
内視鏡検査
当院では、内視鏡検査や治療は、経験豊富な消化器内視鏡専門医や指導医が対応します。また、慈恵医大内視鏡科共同開発のエルピクセル社AI補助診断装置「EIRL Colon Polyp」やオリンパス社の最新鋭内視鏡システム「EVIS X1」を導入しています。最新鋭の内視鏡機器を活用し、精度の高い検査と質の高い医療を提供しています。
胃カメラ検査

胃カメラ検査では、口から内視鏡スコープを挿入し、胃粘膜を直接観察することが可能です。当院では、嘔吐反射による不快感をなるべく軽減し、患者様の負担を抑えた検査を心がけています。また、希望される方には鎮静剤を用いた苦痛の少ない検査も行っています。安心して検査を受けていただける環境を整えておりますので、気になる方はお気軽にご相談ください。
大腸カメラ検査
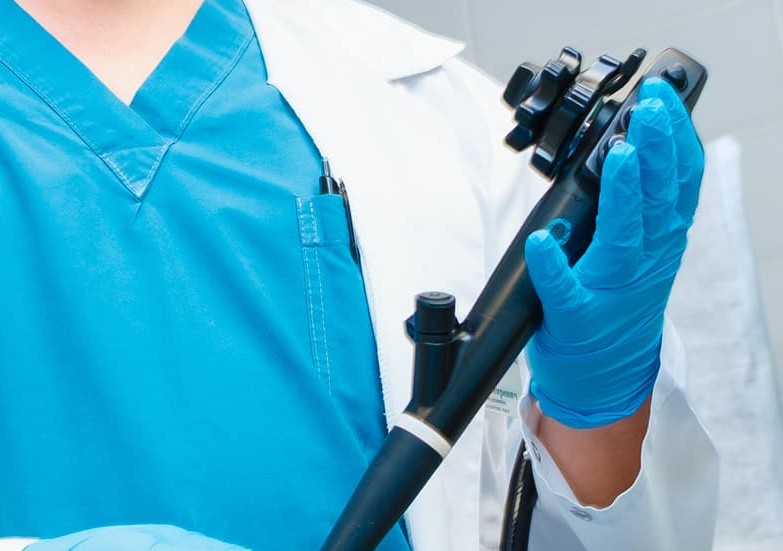
大腸カメラ検査は、内視鏡を肛門から挿入し、大腸全体の粘膜を直接観察できる検査です。羞恥心や痛みへの不安から検査をためらう方も少なくありませんが、当院ではそのような心理的・身体的負担をできる限り軽減できるよう工夫しています。鎮静剤を用いたリラックスした状態での検査にも対応しており、下剤の内服についても患者様に配慮した方法を取り入れています。最新の内視鏡設備を活用し、安心して受けていただける検査を提供しておりますので、気になる方は是非ご相談ください。
消化器内科の受診を
ご検討の方へ
当院では、消化器に関する症状や疾患に対して専門的な診療を行っています。患者様が安心して検査や治療を受けられるよう、苦痛の軽減や快適さに配慮した医療の提供に努めています。腹部の違和感や不調が続く場合は、放置せずに一度ご相談ください。また、24時間いつでもご利用いただけるWEB予約システムを採用しており、スムーズにご案内が可能です。ぜひご活用ください。




